आपको सर्जरी से एक दिन पहले या फिर सर्जरी के ही दिन अस्पताल में भर्ती किया जा सकता है। सर्जरी से पहले आपको छह घंटे तक भूखे रहने को कहा जाएगा। इस दौरान आप पानी व अन्य द्रव सर्जरी से दो घंटे पहले तक पी सकते हैं। आपको पेट साफ करने के लिए एनीमा (एक द्रवीय दवाई) या सुपोसिटरी दी जा सकती है। ये आपके रेक्टम में रखे जाते हैं। सर्जरी से तुरंत पहले नर्स आपको घुटने तक के इलास्टिक युक्त मोज़े पहना देंगी ताकि पैरों में रक्त के थक्के जमने का खतरा कम हो जाए। ये मोज़े आपको घुटनों तब तक पहनने हैं, जब तक आप सर्जरी के बाद ठीक नहीं हो जाते हैं।
ऑपरेशन से पहले आपको सामान्य एनेस्थीसिया दिया जाएगा, जिससे आप सर्जरी के दौरान होश में नहीं होंगे और आपको दर्द का पता नहीं चलेगा। यह पूरी प्रक्रिया करने में दो से चार घंटे या फिर इससे अधिक समय भी लग सकता है।
कुछ मामलों में प्रोस्टेट के साथ-साथ आसपास के ऊतकों को भी निकाला जाता है, जिसमें लसिका पर्व भी शामिल हैं। लसिका पर्वों में जितना अधिक कैंसर फैला होगा, उतनी ही कोशिकाओं व ऊतकों को हटाया जाएगा।
आपके ट्रीटमेंट में निम्न प्रकार की सर्जरी हो सकती है -
- ओपन सर्जरी -
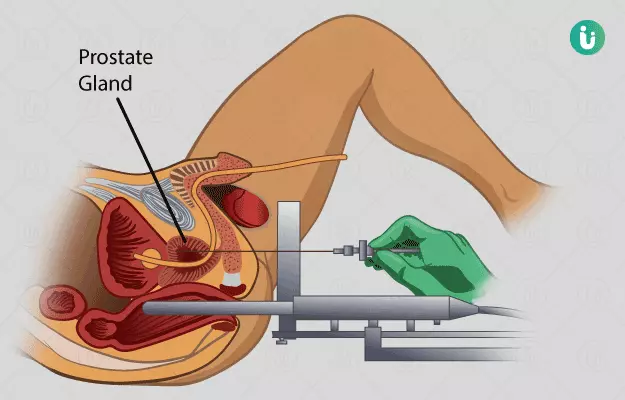
इसे रेट्रोप्यूबिक सर्जरी भी कहा जाता है। सर्जन आपकी नाभि के पास से प्यूबिक हड्डी तक एक चीरा लगाएंगे। सर्जन इसके द्वारा यह जांच करेंगे कि कैंसर लसिका पर्वों तक फैला है या नहीं। सर्जरी का यह तरीका नर्व स्पेरिंग सर्जरी के लिए भी प्रयोग में लाया जा सकता है। नर्व स्पेरिंग सर्जरी में सर्जन उन नसों को बिना कोई नुकसान पहुंचाए प्रोस्टेट ऊतक को निकालते हैं, जो लिंग के इरेक्शन में मदद करती हैं। हालांकि, यदि नसें कैंसर कोशिकाओं के अधिक पास होती हैं, तो डॉक्टर को उन्हें निकालना पड़ता है। ऐसा इसलिए क्योंकि यदि इन्हें नहीं निकाला जाएगा तो कैंसर का पूरी तरह से इलाज नहीं हो पाएगा। सर्जरी के बाद आपके पेट पर एक निशान बन जाएगा।
- मिनिमली इनवेसिव सर्जरी (लेप्रोस्कोपी) -
सर्जन इसमें ज्यादा बड़े चीरे नहीं लगाते हैं, इसकी बजाय आपके पेट पर तीन से चार कट लगाए जाएंगे। चीरे के अंदर से एक लेप्रोस्कोप को शरीर में डाला जाएगा। लेप्रोस्कोप एक पतली, लंबी ट्यूब है, जिसके अंतिम सिरे पर एक कैमरा व लाइट लगी होती है। इन चीरों में से ही अन्य उपकरण भी शरीर में डाले जाएंगे। इस तकनीक में भी नर्व स्पेरिंग सर्जरी की जा सकती है। यह सर्जरी रोबोट द्वारा भी की जा सकती है। रोबोटिक सर्जरी में सर्जन मरीज से थोड़ा दूर बैठते हैं और मरीज के पास रखे हुए रोबोट को नियंत्रित करते हैं। इस मशीन की चार बाहें होती हैं एक में कैमरा होता है और अन्य में सर्जिकल उपकरण होते हैं। डॉक्टर शरीर के आंतरिक अंगों को कम्प्यूटर स्क्रीन पर देखते रहते हैं और रोबोट को नियंत्रित कर के सर्जरी करते हैं।
सर्जरी के बाद
इसके बाद आपको रिकवरी रूम में होश आएगा। आपके शरीर में निम्न चीज़ें लगी होंगी -
- कैथिटर, एक पतली और लचीली ट्यूब जो कि यूरिन निकालने के लिए लगाई जाती है
- ऑक्सीजन मास्क क्योंकि आप इस समय एनेस्थीसिया के कारण धीरे सांस ले रहे होंगे
- इंटरवेनस लाइन ताकि आपको आवश्यक फ्लूइड और पेन किलर दी जा सके
प्रोस्टेट के पास के द्रव को निकालने के लिए एक या दो दिनों के लिए एक ट्यूब लगाई जा सकती है।
कैथिटर को सर्जरी के दौरान ही लगा दिया जाएगा। शुरुआत में आपको पेशाब जाने की इच्छा होगी और बेचैनी महसूस होगी लेकिन कुछ घंटों में यह ठीक हो जाएगा। कैथीटर इसलिए लगाया जाता है ताकि आपके बिना कुछ करे ही आपका सारा यूरिन शरीर से निकल जाए। आपको कैथिटर लगा कर ही घर जाने को कहा जाएगा। नर्स या डॉक्टर आपको इससे जुड़े निर्देश दे देंगे। एक या तीन हफ्ते बाद आपको अस्पताल में बुलाकर इसे हटा दिया जाएगा।
यदि लेप्रोस्कोपिक सर्जरी की जाती है तो आपको कुछ दिनों तक कंधे में दर्द हो सकता है। सर्जरी के दौरान कार्बन डाई ऑक्साइड के प्रयोग से नसों में तकलीफ हो सकती है, जिसके कारण कंधों में दर्द हो सकता है। आपको पेट फूलना और पेट में ऐंठन की समस्या भी हो सकती है, जो कि समय के साथ ठीक हो जाती है।
सर्जरी से लिंग और टेस्टिकल के पास नील पड़ना और सूजन की स्थिति पैदा हो सकती है। इसके कारण आपको सख्त स्थानों पर बैठने में तकलीफ होगी। यह कुछ ही हफ़्तों में ठीक हो जाएगा। यदि लसिका ग्रंथियों को भी हटाया गया है, तो कुछ दुर्लभ मामलों में इससे अंडकोष की थैली प्रभावित हो सकती है और एक या दोनों टांग में सूजन हो सकती है। आपको विशेष प्रकार के कम्प्रेशन सॉक्स की जरूरत हो सकती है, जिनकी मदद से पैरों से द्रव निकालने में आसानी होगी।
आपको जल्दी ही चलने को कहा जाएगा, जिससे क्लॉटिंग का खतरा कम हो जाएगा और रक्त प्रवाह बनाए रखने में मदद मिलेगी।
आप सर्जरी से किस तरह से ठीक हो रहे हैं, इस पर निर्भर करते हुए आपको एक या दो हफ्ते में अस्पताल से डिसचार्ज कर दिया जाएगा।